Co należałoby zmienić, by system ochrony zdrowia był przyjazny dla pacjentów i pozostałych jego interesariuszy?
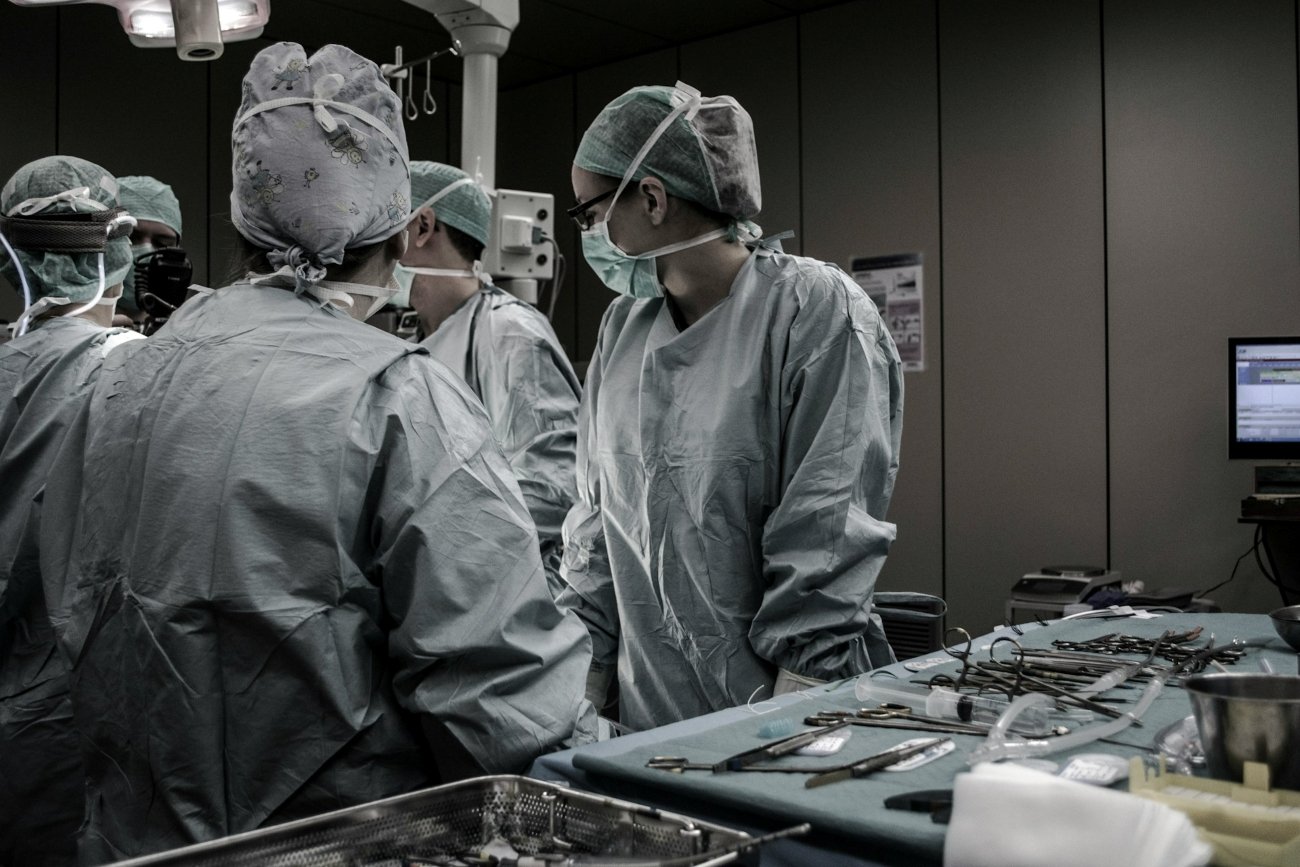
– Sprzęt medyczny to jeden z filarów medycyny. Każde działanie systemowe musi uwzględniać możliwość zapewnienia lekarzom i szpitalom dostępu do odpowiednich wyrobów medycznych – sprzętu diagnostycznego i zabiegowego, narzędzi chirurgicznych, implantów. Z perspektywy pacjentów, świadczeniodawców i podmiotów współpracujących z ochroną zdrowia system w jego klasycznym rozumieniu nie istnieje. Pacjenci nie korzystają w szerokim zakresie z finansowania Narodowego Funduszu Zdrowia. Żeby uzyskać pomoc, pokonują długą drogę, często przez prywatne gabinety. Trzeba jednak działać ewolucyjnie, bo wbrew pozorom może być jeszcze gorzej.
Należy oprzeć system na mechanizmach ekonomicznych, rozumianych jako sztuka bilansowania nieograniczonych potrzeb z ograniczonymi zasobami w optymalny sposób. Tylko tak można wprowadzić nowoczesne metody EBM czy opiekę koordynowaną.
Trzeba to zrobić gwałtownie i stopniowo znieść struktury monopolistyczne. Doprowadzić do równowagi stron kontraktowych i upodmiotowienia pacjentów. To oznacza, iż powinniśmy w rozsądnej perspektywie dać zainteresowanym możliwość wyboru zarówno formy ubezpieczenia zdrowotnego, jak i świadczeniodawcy oraz usług medycznych.
Bardzo ważne – trzeba sprowadzić decyzje na poziom wiedzy i kompetencji. Spojrzeć na ochronę zdrowia w sposób holistyczny, skłaniający pacjentów do odpowiedzialności za zdrowie, pozwalający na włączenie do systemu płatności składek wszystkich beneficjentów na sprawiedliwych zasadach i uwzględnienie przepływów między systemem ubezpieczenia zdrowotnego i rentowego.
Jak z perspektywy dostawców wygląda kooperacja z placówkami medycznymi?
– Szpitale mają długi. Planowane ich oddłużenie to już trzecia taka próba, generująca gigantyczne koszty z podatków. Wcześniejsze nie przyniosły trwałych efektów, co sugeruje, iż nie jest to skuteczne rozwiązanie bez równoczesnych zmian systemowych. To nie jest antidotum na nieefektywne zarządzanie, niewłaściwe wykorzystanie zasobów czy brak odpowiednich mechanizmów kontroli kosztów.
Z perspektywy dostawców wyrobów medycznych obecny model polegający na braku płatności w terminie, czasem konieczności windykacji należności, jest strzałem w stopę dla gospodarki. To wpływa na producentów, dystrybutorów i importerów wyrobów medycznych. Większość z nich to mali i średni przedsiębiorcy, którzy nie mają takiego zaplecza finansowego jak międzynarodowe korporacje i nie mogą pozwolić sobie na kredytowanie szpitali.
Jak najnowsze regulacje dotyczące leków i wyrobów medycznych zmieniają sektor wyrobów medycznych?
– Przyznają ministrowi zdrowia uprawnienia do jednostronnego ustalania cen wyrobów medycznych, co budzi obawy o możliwość arbitralnego kształtowania rynku i ograniczenie dostępu pacjentów do ważnych produktów medycznych. Istnieje bowiem ryzyko wywozu wyrobów medycznych po cenach sztywnych do innych państw UE.
W obliczu kryzysu, takiego jak pandemia lub wojna, Polska może mieć trudności z dostępem do wyrobów medycznych. Ustawa czyni nasz kraj mniej atrakcyjnym miejscem dla inwestycji w innowacje w sektorze medycznym ze względu na ryzyko nieprzewidywalnych decyzji cenowych. Pojawia się też obawa przed zalewem rynku tanimi i niskiej jakości zamiennikami, głównie z Dalekiego Wschodu. To zagrożenie dla lokalnych producentów i standardów opieki zdrowotnej. Pominięcie obowiązkowej notyfikacji projektu ustawy przez Komisję Europejską budzi wątpliwości co do jej zgodności z prawem UE, co może ograniczyć dostęp do wyrobów medycznych
Wywiad pochodzi z „Menedżera Zdrowia” 1–2/2024.
.