Nowe doustne antykoagulanty w profilaktyce i leczeniu chorób zakrzepowo-zatorowych
W ostatnich numerach „recepty.pl” omówione zostały aktualnie stosowane leki przeciwzakrzepowe, w tym będące inhibitorami agregacji płytek krwi oraz inhibitory trombiny. W tym artykule skoncentrujemy się na kolejnej ważnej grupie leków – inhibitorach czynnika Xa.
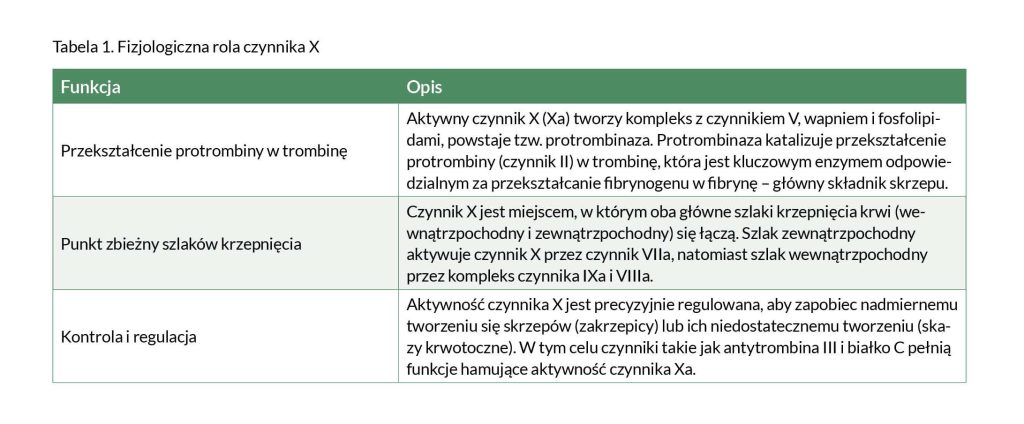
Czynnik X odgrywa kluczową rolę w układzie krzepnięcia krwi, będąc jednym z najważniejszych elementów procesu przekształcania krwi w skrzep. Jest to enzym proteolityczny, który aktywuje się w wyniku szeregu reakcji kaskadowych, zachodzących zarówno w szlaku wewnątrzpochodnym, jak i zewnątrzpochodnym krzepnięcia. Główne funkcje czynnika X zostały przedstawione w Tabeli 1.
Inhibitory czynnika Xa to grupa leków przeciwzakrzepowych (antykoagulantów), które działają poprzez hamowanie aktywności czynnika Xa, kluczowego enzymu w kaskadzie krzepnięcia. Czynnik Xa odpowiada za przekształcanie protrombiny w trombinę, która z kolei jest niezbędna do przekształcenia fibrynogenu w fibrynę – główny składnik skrzepu. Inhibitory te są stosowane m.in. w profilaktyce i leczeniu schorzeń związanych z zakrzepicą żylnej choroby zakrzepowo-zatorowej (ŻChZZ), która obejmuje dwie główne jednostki chorobowe: zakrzepicę żył głębokich (ZŻG) oraz zatorowość płucną (ZP). Inhibitory czynnika Xa, takie jak apiksaban, rywaroksaban i edoksaban, są stosowane zarówno w profilaktyce, jak i leczeniu tych stanów. W profilaktyce są podawane pacjentom po zabiegach chirurgicznych, zwłaszcza ortopedycznych (np. po operacji biodra czy kolana), które zwiększają ryzyko zakrzepicy. Inhibitory czynnika Xa stosowane są także w profilaktyce udaru mózgu i zatorowości systemowej u pacjentów z migotaniem przedsionków niezwiązanym z wadami zastawkowymi. U pacjentów z migotaniem przedsionków (AF), czyli nieregularną pracą serca, ryzyko tworzenia zakrzepów wewnątrz serca jest znacznie podwyższone, co może prowadzić do udaru mózgu lub zatorów w innych narządach. Inhibitory czynnika Xa są skuteczną alternatywą dla tradycyjnych antagonistów witaminy K (np. warfaryny), ponieważ: mają szybszy początek działania, nie wymagają rutynowego monitorowania parametrów krzepliwości (np. INR), wykazują bardziej przewidywalne działanie farmakokinetyczne. Inhibitory czynnika Xa mogą być stosowane w ramach leczenia i zapobiegania nawrotom zakrzepicy tętniczej, a także w profilaktyce zakrzepicy związanej z nowotworami (tzw. zakrzepica nowotworowa). Pacjenci z nowotworami są narażeni na zwiększone ryzyko zakrzepicy żylnej. Stosowanie inhibitorów czynnika Xa może być bezpieczną i skuteczną metodą zapobiegania zakrzepicy u tej grupy pacjentów, ponieważ wykazują one mniej interakcji z innymi lekami stosowanymi w terapii nowotworowej. Ponadto, u pacjentów z wszczepionymi mechanicznymi protezami serca lub naczyń, ryzyko tworzenia zakrzepów na sztucznych powierzchniach protez jest podwyższone. Inhibitory czynnika Xa mogą być stosowane w celu zmniejszenia ryzyka powikłań zakrzepowych. Poniżej przedstawiono zalety i wady stosowania inhibitorów czynnika Xa.
Zalety inhibitorów czynnika Xa
Brak potrzeby monitorowania INR: W przeciwieństwie do antagonistów witaminy K, inhibitory Xa nie wymagają regularnego monitorowania parametrów krzepnięcia.
Przewidywalna farmakokinetyka: Działają w sposób bardziej przewidywalny, co umożliwia łatwiejsze dostosowanie dawek.
Szybsze działanie: Szybki początek działania sprawia, iż nie ma potrzeby stosowania leczenia „pomostowego” z heparyną w początkowej fazie leczenia.
Mniejsze ryzyko interakcji z jedzeniem i lekami: W porównaniu z warfaryną, inhibitory czynnika Xa są mniej podatne na interakcje farmakologiczne i pokarmowe.
Wady inhibitorów czynnika Xa
Brak odtrutki (choć dostępne są niektóre neutralizatory): Do niedawna brakowało specyficznej odtrutki na inhibitory Xa, co stanowiło problem w przypadku nagłych krwawień. w tej chwili dostępny jest andeksanet alfa, który neutralizuje działanie niektórych inhibitorów czynnika Xa.
Koszt: Inhibitory czynnika Xa są droższe w porównaniu z tradycyjnymi antagonistami witaminy K, takich jak warfaryna.
Nie dla wszystkich pacjentów: U pacjentów z zaawansowaną niewydolnością nerek lub wątroby mogą być przeciwwskazane.
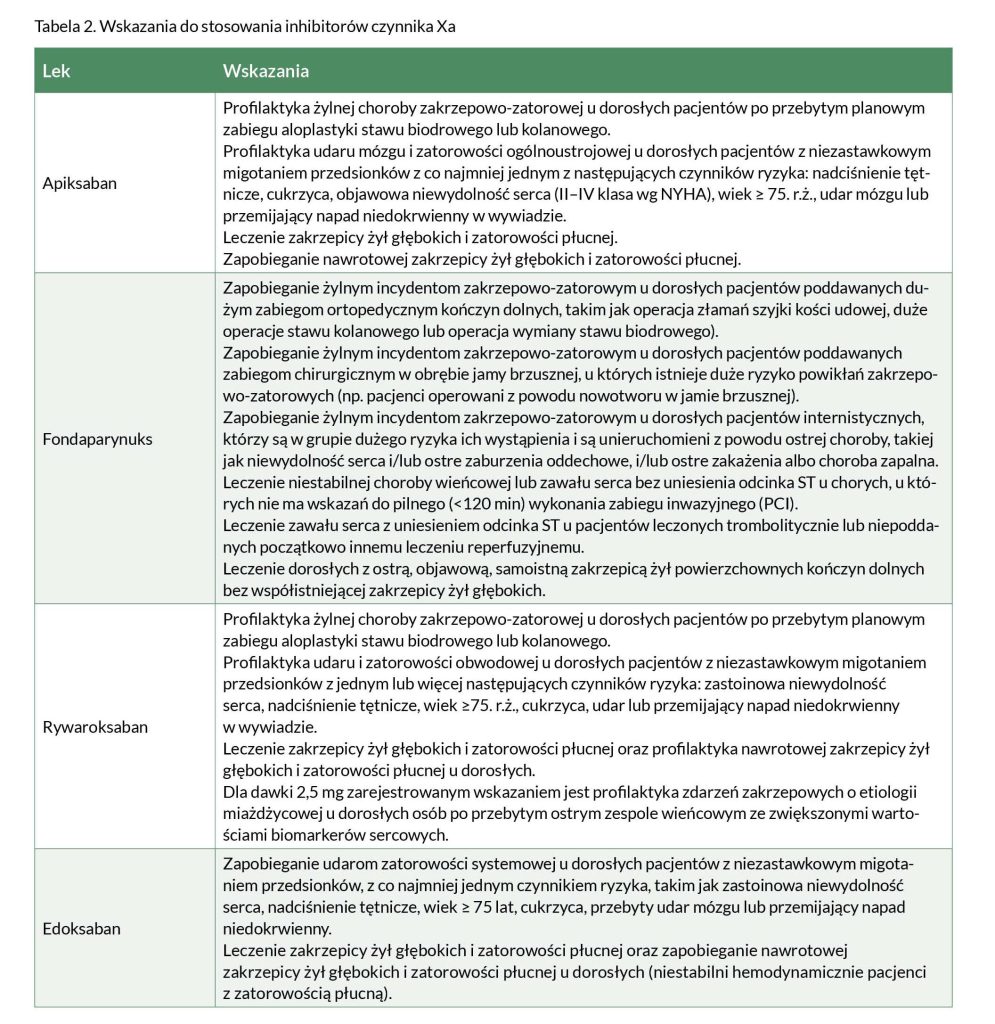
W Polsce dostępnych jest kilka inhibitorów czynnika Xa, które są stosowane w terapii przeciwzakrzepowej. Należą do nich przede wszystkim apiksaban, rywaroksaban i edoksaban oraz fondaparynuks. Każdy z tych leków ma swoje specyficzne cechy dotyczące farmakokinetyki, farmakodynamiki oraz wskazań do stosowania. Szczegółowe wskazania do stosowania przedstawiono w Tabeli 2.
Apiksaban
Apiksaban to odwracalny, bezpośredni i wysoce wybiórczy inhibitor czynnika Xa, podawany doustnie. Do wywołania działania przeciwzakrzepowego nie wymaga antytrombiny III. Hamuje wolny i związany z zakrzepem czynnik Xa oraz aktywność protrombinazy. Nie wywiera bezpośredniego wpływu na agregację płytek krwi, ale pośrednio hamuje agregację płytek wywołaną trombiną. Wpływając na czynnik Xa, apiksaban zapobiega wytwarzaniu trombiny i powstawaniu zakrzepu. Wydłuża czas protrombinowy (PT), INR i czas częściowej tromboplastyny po aktywacji (APTT), jednak nie zaleca się korzystania z tych parametrów do oceny jego działania farmakodynamicznego. Działanie anty-Xa wykazuje zależność liniową ze stężeniem apiksabanu w osoczu. Nie ma konieczności rutynowej kontroli ekspozycji na lek podczas codziennego stosowania.
Do najważniejszych działań niepożądanych apiksabanu występujących w trakcie leczenia albo w zapobieganiu żylnej chorobie zakrzepowo-zatorowej należą: niedokrwistość, krwawienie, nudności, wylewy podskórne. Podczas stosowania leku niezbyt często pojawiają się: małopłytkowość, niedociśnienie, krwawienie z nosa, krwawienie z przewodu pokarmowego, zwiększenie aktywności aminotransferaz, nieprawidłowe wyniki badań czynnościowych wątroby, zwiększenie aktywności fosfatazy zasadowej i stężenia bilirubiny we krwi, krwiomocz, krwawienie pooperacyjne (w tym krwiak pooperacyjny, krwawienie z rany, krwiak w miejscu nakłucia naczynia krwionośnego oraz w miejscu założenia wenflonu), krwawienie śródoperacyjne. Do rzadkich działań niepożądanych należą: nadwrażliwość, obrzęk alergiczny, anafilaksja, krwawienie do oka (w tym krwawienie spojówkowe), krwioplucie, krwawienie z dziąseł, krwawienie w obrębie mięśni.
Ze względu na fakt, iż apiksaban jest metabolizowany głównie przez CYP3A4/5, ulegając przede wszystkim reakcjom O-demetylacji i hydroksylacji pierścienia 3-okso-piperydynylowego oraz bycia substratem białka transportowego glikoproteiny P, nie zaleca się jednoczesnego stosowania apiksabanu z silnymi inhibitorami CYP3A4 i glikoproteiny P, takimi jak leki przeciwgrzybicze z grupy azoli (np. ketokonazol, itrakonazol, worykonazol, pozakonazol) oraz inhibitorami proteazy HIV (np. rytonawir), gdyż może dojść do wzrostu ekspozycji na apiksaban, szczególnie w obecności dodatkowych czynników (np. ciężkie zaburzenia czynności nerek). W mniejszym stopniu na wzrost stężenia apiksabanu w osoczu mogą wpływać umiarkowane i słabe inhibitory CYP3A4 i glikoproteiny P. Należy zachować ostrożność podczas jednoczesnego stosowania leku z silnymi induktorami CYP3A4 i glikoproteiny P (np. ryfampicyną, fenytoiną, karbamazepiną, enobarbitalem, zielem dziurawca), gdyż takie połączenie może prowadzić do zmniejszenia ekspozycji na apiksaban o ok. 50%. Z powodu zwiększonego ryzyka krwawienia jednoczesne leczenie jakimkolwiek innym lekiem przeciwzakrzepowym jest przeciwwskazane. Po jednoczesnym podaniu enoksaparyny (pojedyncza dawka 40 mg) i apiksabanu (pojedyncza dawka 5 mg) obserwowano addytywny wpływ na zahamowanie czynności czynnika krzepnięcia Xa. Badania nie wykazały jednoznacznych interakcji farmakokinetycznych ani farmakodynamicznych po jednoczesnym podawaniu apiksabanu z kwasem acetylosalicylowym w dawce 325 mg 1 raz na dobę. Podawanie apiksabanu równolegle z klopidogrelem, klopidogrelem w połączeniu z kwasem acetylosalicylowym albo z prasugrelem nie prowadzi do istotnego wydłużenia wzorcowego czasu krwawienia, dalszego hamowania agregacji płytek, w porównaniu z podawaniem leków przeciwpłytkowych bez apiksabanu. Naproksen (inhibitor glikoproteiny P) prowadzi do odpowiednio 1,5-krotnego i 1,6-krotnego zwiększenia średniego AUC i cmax apiksabanu. Należy zachować ostrożność w przypadku równoległego stosowania z NLPZ (w tym z kwasem acetylosalicylowym) ze względu na zwiększenie ryzyka krwawienia. Nie zaleca się równoczesnego stosowania apiksabanu i leków związanych z poważnymi krwawieniami, takich jak: leki trombolityczne, antagoniści receptora GPIIb/IIIa, pochodne tienopirydyny (np. klopidogrel), dipirydamol, dekstran i sulfinpirazon.
Lek nie jest zalecany do stosowania w czasie ciąży oraz podczas karmienia piersią ze względu na brak danych.
Inhibitory czynnika Xa są skuteczną alternatywą dla tradycyjnych antagonistów witaminy K (np. warfaryny), ponieważ: mają szybszy początek działania, nie wymagają rutynowego monitorowania parametrów krzepliwości (np. INR), wykazują bardziej przewidywalne działanie farmakokinetyczne.
Fondaparynuks
Fondaparynuks to syntetyczny, wybiórczy inhibitor czynnika Xa, którego aktywność przeciwzakrzepowa jest wynikiem hamowania czynnika Xa za pośrednictwem antytrombiny III (AT III). Poprzez wybiórcze wiązanie AT III fondaparynuks nasila ok. 300-krotnie naturalną neutralizację czynnika Xa przez AT III. Neutralizacja czynnika Xa przerywa kaskadę krzepnięcia krwi i hamuje zarówno powstawanie trombiny, jak i tworzenie się zakrzepu. Fondaparynuks nie inaktywuje trombiny (aktywnego czynnika II) i nie wpływa na czynność płytek. W zalecanych dawkach nie wpływa na rutynowe testy krzepnięcia ani na czas krwawienia lub aktywność fibrynolityczną osocza. Wskazania do stosowania leku zostały przedstawione w Tabeli 2.
U pacjentów poddawanych dużym operacjom ortopedycznym kończyn dolnych lub zabiegom chirurgicznym w obrębie jamy brzusznej często występują krwotoki pooperacyjnye oraz niedokrwistość. U pacjentów internistycznych częstymi działaniami niepożądanymi są: krwawienia, w tym krwiaki, krwiomocz, krwioplucie, krwawienie z dziąseł. Niezbyt często występują: niedokrwistość, duszność, osutka, świąd, ból w klatce piersiowej. Po wprowadzeniu leku do obrotu rzadko donoszono o przypadkach krwawień wewnątrzczaszkowych (wewnątrzmózgowych) i pozaotrzewnowych. Najczęściej zgłaszanymi działaniami niepożądanymi u pacjentów leczonych z powodu niestabilnej dławicy piersiowej lub zawału serca (STEMI, NSTEMI) były powikłania krwotoczne oraz ból głowy i ból w klatce piersiowej.
Ryzyko wystąpienia krwawienia jest większe podczas równoległego stosowania środków, które mogą zwiększać ryzyko wystąpienia krwotoku. Doustne leki przeciwzakrzepowe (warfaryna), inhibitory płytek (kwas acetylosalicylowy), NLPZ (piroksykam) i digoksyna nie wpływały na farmakokinetykę fonda parynuksu. Ponieważ lek nie wiąże się z białkami osocza innymi niż antytrombina, nie wykazuje interakcji polegających na wypieraniu innych leków z połączeń z białkami. Badania in vitro wykazały, iż fondaparynuks nie hamuje izoenzymów CYP1A2, CYP2A6, CYP2C9, CYP2C19, CYP2D6, CYP2E1, CYP3A4.
Fondaparynuks należy do kategorii B. Brak odpowiednich danych dotyczących stosowania preparatu u kobiet w ciąży. Nie należy stosować w okresie ciąży, jeżeli nie jest to bezwzględnie konieczne.
Rywaroksaban
Jest to wysoce wybiórczy, bezpośredni inhibitor czynnika Xa, dostępny biologicznie po podaniu doustnym. Przerywa wewnątrzpochodną i zewnątrzpochodną kaskadę krzepnięcia krwi, hamując wytwarzanie trombiny oraz powstawanie zakrzepu. Nie wykazuje wpływu na płytki krwi ani nie hamuje aktywowanego czynnika II (trombiny). Hamowanie aktywności czynnika Xa oraz wpływ rywaroksabanu na czas PT są zależne od zastosowanej dawki. Lek wydłuża także czas częściowej tromboplastyny po aktywacji (APTT). W czasie codziennego stosowania rywaroksabanu nie ma konieczności śledzenia parametrów układu krzepnięcia. Wskazania do stosowania rywaroksabanu zostały przedstawione w Tabeli 2.
Rywaroksaban, podobnie jak wymienione wcześniej inhibitory czynnika Xa, może powodować: niedokrwistość, zawroty oraz ból głowy, krwotok oczny (w tym podspojówkowy), niedociśnienie tętnicze, krwiaki, krwawienie z nosa, krwioplucie, krwawienie z dziąseł, a także krwotoki z przewodu pokarmowego.
Nie zaleca się równoległego stosowania rywaroksabanu z silnymi inhibitorami CYP3A4 i glikoproteiny P (azolowymi lekami przeciwgrzybiczymi o działaniu ogólnoustrojowym, takimi jak ketokonazol, itrakonazol, worykonazol, pozakonazol, oraz inhibitorami proteazy HIV), ponieważ dochodzi do znacznego zwiększenia stężenia rywaroksabanu w osoczu i nasilenia jego działania farmakologicznego, co może zwiększać ryzyko krwawienia. Uważa się, iż równoległe stosowanie substancji hamujących silnie tylko jeden ze szlaków eliminacji rywaroksabanu (np. klarytromycyna) nie powoduje istotnego klinicznie zwiększenia narażenia na rywaroksaban. Bardzo ważne jest, aby zachować ostrożność podczas równoległego stosowania innych leków wpływających na proces hemostazy (np. NLPZ, inhibitory agregacji płytek, leki przeciwzakrzepowe). Leku nie można stosować równolegle z innymi lekami przeciwzakrzepowymi, np. heparyną niefrakcjonowaną, heparynami drobnocząsteczkowymi (enoksaparyna, dalteparyna itp.), pochodnymi heparyny (fondaparinuks itp.) oraz doustnymi lekami przeciwzakrzepowymi (warfaryna, dabigatran, apiksaban).
Edoksaban
Edoksaban jest doustnym, wysoce wybiórczym, odwracalnym i bezpośrednim inhibitorem czynnika Xa — proteazy serynowej występującej na końcu wewnętrznych i zewnętrznych dróg krzepnięcia. Wskazania do jego stosowania zostały przedstawione w Tabeli 2.
Edoksaban jest także substratem dla transportera — glikoproteiny P (P-gp), znajdującego się głównie w jelicie cienkim, odpowiedzialnego za zwrotny transport leków do światła jelita, co ogranicza ich systemową absorpcję. W badaniach farmakokinetycznych jednoczesne stosowanie edoksabanu z inhibitorami P-gp cyklosporyną, dronedaronem, erytromycyną, ketokonazolem, chinidyną lub werapamilem powodowało zwiększenie stężenia edoksabanu w osoczu. Jednoczesne stosowanie edoksabanu z cyklosporyną, dronedaronem, erytromycyną lub ketokonazolem wymaga zmniejszenia dawki do 30 mg 1 raz ma dobę.
Należy jednak wspomnieć o leku odwracającym działanie ksabanów – tj. andeksanecie alfa. Jest to zmodyfikowany rekombinowany czynnik Xa, pozbawiony domeny katalitycznej i możliwości interakcji z innymi czynnikami krzepnięcia, który zachowuje zdolność wiązania się i neutralizowania inhibitorów czynnika Xa. Oprócz ksabanów adneksanet odwraca również działanie heparyn drobnocząsteczkowych i fondaparynuksu.
Źródła
https://indeks.mp.pl/desc.php?id=10069, stan z dnia 10.09.2023.
https://indeks.mp.pl/desc.php?id=5571, stan z dnia 10.09.2023.
http://www.mp.pl/interna/chapter/B16.II.2.33.1, stan z dnia 10.09.2023.
Optymalizacja bezpieczeństwa leczenia żylnej choroby zakrzepowo-zatorowej w dobie doustnych antykoagulantów niebędących antagonistami witaminy K. Med. Prakt., 2016; 12: 36–51.
Diener HC, Aisenberg J, Ansell J, et al. Choosing a particular oral anticoagulant and dose for stroke prevention in individual patients with non-valvular atrial fibrillation: part 1. Eur Heart J. 2016 [Epub ahead of print], doi: 10.1093/eurheartj/ehv643.
Lip GYH, Lane DA. Matching the NOAC to the Patient: Remember the Modifiable Bleeding Risk Factors. J Am Coll Cardiol. 2015; 66(21): 2282–2284, doi: 10.1016/j.jacc.2015.07.086.